Узелковый периартериит (болезнь Куссмауля-Майера) , это заболевание сосудов, которое сопровождается воспалением и некрозом всех слоев стенки артериальных сосудов. Поражение затрагивает преимущественно те структуры кровеносной системы, которые отвечают за кровоснабжение периферических тканей и внутренних органов.
Периартериит является опасной патологией и характеризуется неблагоприятным прогнозом из-за осложнений, которые развиваются на фоне воспаления артерий. При своевременном диагностировании болезни возможно затормозить ее прогрессирование или достигнуть ремиссии.
Что такое узелковый периартериит?
Периартериит относится к группе васкулитов (патологий, характеризующихся воспалением стенок сосудов различного калибра). Отличительным признаком заболевания является поражение мелких и средних артерий (мышечных сосудов).
К группе риска относятся лучевая, бедренная артерия, а также большинство артерий, которые снабжают кислородом и питательными веществами висцеральные органы (почки, печень, брыжейка кишечника, сердце и ЦНС). Некротическое изменение стенки при узелковом полиартериите постепенно приводит к нарушению кровообращения и ишемии внутренних органов.

Чаще всего данное заболевание развивается у взрослых мужчин до 50 лет. Частота возникновения узелкового периартериита у детей невысока: редкая патология обнаруживается преимущественно у девочек младше 10 лет.
Причины патологии
Периартериит имеет аутоиммунную этиологию. Антигены, которые провоцируют эту болезнь, могут вырабатываться в ответ на развитие инфекций, прием лекарств, хроническую интоксикацию тяжелыми металлами, облучение и другие факторы.
Главная роль в развитии заболевания отводится распространению в организме вируса гепатитов В и С, краснухи, Эпштейна-Барр, герпеса, цитомегаловируса, парвовируса и других возбудителей инфекций, охлаждению, солнечному и радиационному облучению, введению сывороток, иммунизации и медикаментозному лечению. В группу риска входят пациенты, которые получали препараты Тиоурацила, сульфаниламиды и антибиотики, резко прекратили или ограничили прием глюкокортикоидов и цитостатиков.
В детском возрасте некротические изменения сосудов могут быть спровоцированы неправильно проведенной вакцинацией.
Патогенез болезни заключается в иммунной (аллергической) реакции организма на инфекционные и лекарственные антигены. При сенсибилизации иммунитета происходит формирование механизма выработки антител к стенкам артерий. Наличие рецепторов к фрагментам иммуноглобулинов на эндотелии сосудов способствует накоплению патологических иммунных комплексов и развитию воспаления.
При активации воспалительного процесса в очаге поражения скапливаются нейтрофилы. Они уничтожают иммунные комплексы, однако в процессе повреждают важные структуры артерий и выделяют свободные радикалы, которые ускоряют их разрушение.
Помимо других негативных эффектов, воспаление стенки стимулирует выделение факторов свертывания крови, что резко повышает вероятность тромбоза.
Клинические проявления
Первыми признаками артериита становятся общеклинические симптомы: лихорадка, боль в мышцах и суставах, быстро прогрессирующая потеря веса (кахексия), слабость. Потеря веса пациентом может достигать 25-40 кг за несколько первых месяцев протекания болезни.
Клиническая картина заболевания зависит от расположения пораженных сосудов. Наиболее характерными являются следующие симптомокомплексы:
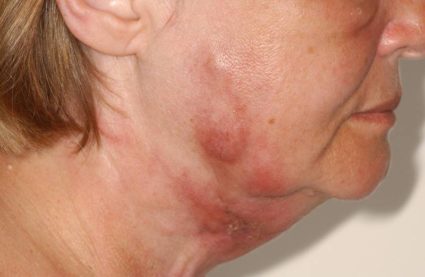
- Кожные проявления. Кожа при периартериите бледнеет и приобретает мраморный оттенок. На предплечьях, туловище, бедрах и икрах появляется ветвистый сосудистый рисунок (ливедо) и узелковая сыпь.
- Мышечные и суставные признаки. Влияние болезни на опорно-двигательный аппарат проявляется слабостью и атрофией мышц, миалгией, мигрирующим поражением крупных суставов. В начале заболевания могут наблюдаться сильные боли в области икроножных мышц. При нарушении трофики периферических тканей (пальцев, стоп) нередко развивается некроз и гангрена.
- Почечный синдром. Поражение почечных артерий проявляется сосудистой нефропатией, появлением крови, белка и цилиндров в моче. В начале заболевания признаки патологии почек может напоминать клинику гломерулонефрита или цистита. Периартериит быстро приводит к развитию почечной недостаточности, которая сопровождается стойким повышением АД и поражением глазных сосудов.
- Поражения ЖКТ. Некроз сосудов желудочно-кишечного тракта протекает с болями в животе, диареей с примесями крови и тошнотой. На поздних стадиях происходит развитие внутренних кровотечений, желтухи, образование прободных язв желудка и кишечника, панкреонекроза и перитонита.
- Патологии ЦНС и периферических волокон. При вовлечении в процесс нервной системы наблюдаются парезы, боли в проекции нервов, парестезии, атрофия мускулов и др. Наиболее часто периартериит сопровождается поражением нервов нижних конечностей (мононевритом, полиневритом). При воспалении артерий ЦНС возможно возникновение аневризм, развитие инсульта, эпилептического синдрома, менингоэнцефалита.
- Поражение сердечно-сосудистой системы. Некроз сосудов сердца провоцирует развитие стенокардии, безболезненных мелкоочаговых инфарктов миокарда, кардиосклероза, нарушений ритма, недостаточности митрального клапана.
Примерно у 30% пациентов с периартериитом развивается поражение легких. Они могут сопровождаться бронхоспазмом, сосудистой пневмонией, образованием инфильтратов в прикорневой области и дыхательной недостаточностью. В некоторых случаях наблюдаются легочные кровотечения, хотя данный признак более характерен для воспаления эластических (крупных) артерий.
При поражении сосудов эндокринной системы развиваются патологии щитовидной железы, надпочечников, половых желез (эпидидимит, орхит).
Классификация
По форме (локализации поражения) полиартериит классифицируют на:
- классический,
- легочный (астматический),
- моноорганный,
- кожно-тромбоангитический.
Классический периартериит является наиболее часто диагностируемым подвидом болезни. Он проявляется типичной симптоматикой (лихорадкой, кахексией, болями в мышцах) и протекает с поражением почек, ЖКТ, ЦНС, сердца и др.
Кожная форма воспаления артерий, которая не сопровождается обширными поражениями висцеральных органов, имеет самый благоприятный прогноз.
По течению заболевания периартериит может быть острым (молниеносным), рецидивирующим, медленно и быстро прогрессирующим и доброкачественным.

Диагностика
При подозрении на периартериит проводится комплексное обследование пациента, которое включает следующие исследования:
- общие анализы крови и мочи,
- биохимию крови,
- анализы на гепатит В или антитела к его возбудителю,
- эхокардиографию,
- доплерографию почечных сосудов,
- ЭКГ,
- артериографию,
- взятие пробы (биопсия) мелких и средних артерий, внутренних органов и других структур с гистологическим исследованием тканей, полученных при биопсии.
В результатах лабораторных и аппаратных исследований при периартериите обнаруживаются следующие изменения:
- лейкоцитоз с преобладанием нейтрофилов,
- снижение гемоглобина,
- гипертромбоцитоз,
- повышение содержания белка в моче,
- цилиндрурия,
- микро- или макрогематурия,
- повышение мочевины, креатинина, гамма- и альфаглобулинов, С-реактивного белка, фибрина, серомукоида, сиаловых кислот,
- деформация и усиление сосудистого рисунка легких,
- функциональные изменения сердца (кардиопатии),
- стеноз почечных сосудов,
- наличие аневризм вдоль мышечного слоя артерий,
- некроз и инфильтрация стенок пораженных сосудов (в состав инфильтрата могут входить эозинофилы, макрофаги, лимфоциты).

Отрицательный результат анализа на иммуноглобулины (например, при поражении мелких артерий) не является признаком отсутствия периартериита. В этом случае в крови обнаруживают антинейтрофильные антитела к миелопероксидазе и сериновой протеиназе.
К диагностическим критериям заболевания относятся также признаки, которые можно обнаружить при опросе пациента и первичном осмотре у терапевта или узких специалистов:
- ливедо,
- похудение более чем на 4 кг,
- боли в животе, яичках, груди, мышцах, суставах и сердце,
- повышение АД и температуры.
При подозрении на заболевания со схожей симптоматикой или внешними проявлениями (поражение других артерий, атеросклероз, варикозное расширение вен различной локализации, красная волчанка, синдром Гудпасчера, гранулематоз Вегенера) проводят дифференциальную диагностику патологии.
Тактика лечения
Терапия при периартериите может включать следующие виды препаратов:
- глюкокортикоиды (Преднизолон, Метилпреднизолон),
- антиметаболиты и цитостатики (Метотрексат, Циклофосфамид, Азатиоприн),
- иммунодепрессанты и иммуномодуляторы (Циклоспорин, Микофенолата мофетил, Лефлуномид, Инфликсимаб),
- НПВС (Диклофенак, Аспирин, Бутадион),
- антикоагулянты и вазодилататоры (Гепарин натрия, Пентоксифиллин, Дипиридамол),
- гастропротекторы (Омепразол),
- другие средства (Колхицин).
Медикаментозный курс подбирается в соответствии с протоколом лечения (клиническими рекомендациями) и индивидуальными особенностями течения заболевания у пациента:
- При неосложненном и медленно прогрессирующем периартериите применяются глюкокортикостероиды (до 3 курсов в год) и НПВС.
- При остром течении назначать монотерапию кортикостероидами опасно для жизни пациента: это может привести к множественным инфарктам и усугублению злокачественной гипертензии и нефротического синдрома. Лечить быстро прогрессирующий и молниеносный периартериит следует с помощью цитостатиков и иммунодепрессантов. Профилактика ДВС-синдрома и тромбоза проводится с помощью антикоагулянтов и вазодилататоров.
- При хроническом периартериите, сопровождающемся невритом и атрофией мускулов, обязательно назначение физиотерапии.
Для снижения интенсивности аутоиммунных процессов и тромбоцитоза применяются различные методы обработки компонентов крови.
Терапия народными средствами не является эффективной при периартериите.
Длительность лечения узелкового периартериита составляет не менее 2-3 лет. Достижение ремиссии длится 3-6 месяцев, а поддержание этого состояния при отсутствии рецидивов , до 5 лет.
Профилактика и прогнозы
Прогнозирование выживаемости при периартериите является сложной задачей, т.к. вероятность успеха терапии зависит от локализации поражения и правильности выбора схемы лечения. Развитие осложнений (инсульта, инфаркта почек, перитонита, легочного или желудочно-кишечного кровотечения, аневризмы аорты или других артерий, гангрены и др.) повышает риск летального исхода.
Для предупреждения развития или рецидива болезни необходимы:
- тщательный контроль вакцинации,
- своевременное лечение инфекций,
- иммунизация против гепатита В,
- исключение переохлаждения и избыточной инсоляции,
- назначение терапии с учетом индивидуальной чувствительности к лекарствам.
Пациенткам с диагностированным рецидивирующим периартериитом рекомендуется тщательно предохраняться также от беременности: аборт и роды могут с высокой вероятностью спровоцировать повторное развитие заболевания.