
Микробы атакуют: можно ли противостоять гнойным воспалениям на коже.
Сегодня мы рассмотрим такую группу заболеваний, как пиодермия кожи, вы сможете узнать почему возникают разного рода гнойники, как с ними бороться, и есть ли в этом определённая опасность. В конце статьи расскажем вам о действенных мерах профилактики этого явления.
Болезнь кожи пиодермия: что это такое
Пиодермия — это не совсем отдельный диагноз, а общая группа кожных болезней, в которую включены дерматозы, вызванные патогенными микроорганизмами. То есть фактически любые гнойные воспаления кожного покрова можно отнести к этой нозологической форме.
Название патологии состоит из двух греческих слов «pyon» — гной, нагноение и «derma» — кожа. Другими словами, пиодермия , это любое воспаление кожного покрова, вызванное микробами.
Возбудителями болезни, как правило, выступают стрептококки и стафилококки, которые заражая кожу вызывают клинически разные симптомы воспаления. Стрептококки вызывают воспаление на поверхности кожи, преимущественно с поражением дерматоцитов, стафилококки специализируются на волосяных луковицах.
В связи с определённым типом возбудителя выделяют следующие формы пиодермии:
- стрептодермия,
- стафилодермия,
- стрептостафилодермия.
Помимо этого пиодермию принято классифицировать по следующим признакам:
- По длительности течения: острая или хроническая.
- По степени проникновения в ткань кожи: поверхностная и глубокая,
- По механизму возникновения: первичная или вторичная.
Причины развития болезни
На коже человека постоянно присутствуют разного рода микробные агенты, при нормальном состоянии здоровья они не представляют особой угрозы для человека: их распознают иммунные клетки и сдерживают от проникновения внутрь — это условно-патогенные микроорганизмы.
Повреждения эпидермиса, нарушение его природных функций служат хорошим поводом для того, чтобы микробы размножились и смогли атаковать уязвимую область. Лейкоциты в процессе борьбы с ними погибают сами, так формируются гнойные массы в зоне поражения.
Также реакцию со стороны кожи вызывает активная жизнедеятельность патогенов: микробы выделяют эндо- и экзотоксины, которые могут оказывать на организм человека крайне негативное действие.
Наиболее агрессивным и опасным возбудителем пиодермии является золотистый стафилококк. Он достаточно быстро вырабатывает резистентность в ответ на лекарственную терапию, сложно поддаётся лечению, любит присутствовать на коже в качестве хронического очага инфекции и всегда стремится захватить не только эпидермальный слой, но и проникнуть внутрь тела.
В таких случаях возможно гнойное поражение внутренних органов и даже сепсис (системное поражение всего организма микробами, которое может закончиться летально).
Чтобы развилась болезнь, достаточно совпадения следующих обстоятельств:
- источник заражения микробами с высокой степенью вирулентности,
- нарушение целостности кожи по любой причине,
- недостаточная работа иммунной системы.
Чаще всего пиодермия развивается у детей младшего возраста, так как их кожа менее устойчива перед инфекциями, подвержена воспалениям и опрелостям.
У взрослых болезнь кожи пиодермия может возникать по следующим причинам:
- раны (в том числе и микротравмы) царапины, ожоги, укусы животных и насекомых.
- недостаток витаминов В, С, D, что снижает активность иммунной защиты,
- после перенесённых бактериальных недугов: тонзиллит, гайморит, пневмония.
- заражение стойкими штаммами внутрибольничных кокков при длительном лечении в условиях стационара,
- осложнения кожных болезней, сопровождающихся зудом: крапивница, экзема, чесотка, педикулёз.
- при хронических, истощающих нервную систему стрессах,
- вследствие нарушения функции эндокринной системы: пиодермия нередко сопровождает сахарный диабет,
- аутоиммунные болезни с кожной симптоматикой: псориаз, склеродермия, аллергический васкулит, пемфигоиды.
- при наследственном типе кожи, склонной к неожиданно бурным реакциям на жизнедеятельность микробов.
Главным в развитии болезни является иммунная неустойчивость к микроорганизмам на фоне их высокой активности. Подробнее о том, насколько заразно это заболевание кожи мы расскажем вам в статье «Пиодермия: как передаётся» .
Клинические проявления пиодермии
Учитывая то, как много существует форм развития гнойных воспалений дермы, к пиодермии относят достаточно обширные группы патологий кожи:
- Поверхностные пиодермии:
- фолликулиты (остиофолликулит, сикоз обыкновенный),
- пузырчатка новорожденных,
- сыпь угревая,
- импетиго,
- панариций поверхностный,
- заеды стафилококковые,
- сухая стрептодермия,
- Глубокие формы заболевания:
- эктима обыкновенная,
- стрептококковый целлюлит — рожистое воспаление,
- фурункулёз,
- карбункул,
- глубокий фолликулит,
- гидраденит,
- шанкриформная пиодермия,
- язвенная пиодермия.
Как видите, гнойничковые заболевания кожи могут иметь абсолютно различные виды и связанно это, в первую очередь, с тем, каким образом и в какое место нашего тела проник патогенный микроорганизм.
Объединяют эти болезни следующие общие черты:
- типичный возбудитель,
- наличие активного воспалительного процесса,
- поражение дермы или её придатков,
- принципы лечения.
Для острых форм пиодермии характерно внезапное начало и быстрое распространение, если вовремя не были приняты меры. Хронические пиодермии возникают периодически, имеют на теле любимые места (например шрамы от ожогов, где иммунная защита значительно снижена или отсутствует) и выполняют роль индикатора расстройств иммунной системы.
Пиодермия кожи головы: какая бывает
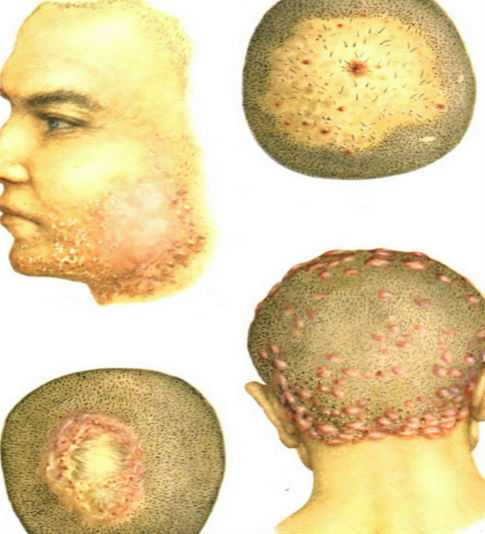
Болезнь возникает из-за проникновения микробной флоры внутрь волосяного фолликула с последующим его нагноением.Чаще всего виновником пиодермии кожи головы выступает стафилококк, который преимущественно предпочитает обитать как раз у корня волоса.
Благодаря ему могут появиться симптомы следующих гнойных болезней:
- Это гнойное воспаление волосяного мешочка. В зависимости от такого, насколько глубоко и активно проник микроб внутрь различают:
- поверхностный — процесс затрагивает устье фолликула, проходит самостоятельно в течение нескольких дней, не оставляет следов,
- истинный фолликулит — происходит нагноение фолликула, после созревания содержимое пузырька изливается наружу, а на месте воспаления образуется небольшой шрам, шелушение.
- глубокий фолликулит — воспаление устремлено вглубь, может приводить к образованию фурункула или карбункула. Некоторые формы такого воспаления (например, болезнь Гофмана) сопровождаются необратимым разрушением росткового слоя луковицы, что ведет к рубцеванию кожи и облысению.
- Сикоз — это разновидность фолликулита, но его особенностью является то, что воспаляются луковицы щетинистых волос. Так, излюбленным местом образования сикоза чаще всего бывают усы и борода, реже можно его повстречать на лобке. Протекает болезнь аналогично фолликулиту.
- Фурункул. Глубокое поражение волосяного фолликула, сопровождающееся не просто нагноением, а формированием некротических масс. Вследствие чего образуется плотный гнойный стержень, а после очищения раны всегда остаётся округлый рубец. Фурункул зреет, устремляясь наружу и способен к самовскрытию. При извержении гнойного содержимого происходит обсеменение здоровых участков кожи, что приводит к появлению новых очагов инфекции в большем количестве — фурункулёзу.
- Карбункул развивается аналогично фурункулу, но, в отличие от последнего, никогда не вскрывается самостоятельно, процессы направлены вглубь кожи. Воспаление способно охватывать и прилежащие области, при этом формируются дополнительные «карманы» в рамках одного участка воспаления. Карбункул и фурункул — это разновидности пиодермий, которые лечатся хирургическим путём. Они могут возникать не только на волосистой части головы, но и в любом месте тела, где есть волосяные луковицы, исключение составляют только ногти, подошвы стоп и ладони.
Различные формы пиодермии могут развиваться на участках кожи головы, лишённых волос, например, после ожога этой области, на зажившей ране. Часто пиодермия сопутствует жирной себорее: микробам тепло и комфортно размножаться под плотной сальной корочкой.
Симптомы, позволяющие заподозрить пиодермию на голове:
- Сухость и выпадение волос,
- Ухудшение внешнего вида причёски,
- Утрата блеска,
- Ощущение недостаточного очищения волос, засаленности,
- Зуд,
- Появление корочек жёлтого цвета, пластов отслоившейся кожи, частичек перхоти.
- Болезненное воспаление у основания волоса.
- Мелкие везикулы на коже головы.
- Боль при расчёсывании.
- Выделение гноя при надавливании на определённую область,
- Появление участков, лишённых волос.
Пиодермия кожи головы требует обязательного осмотра врачом-трихологом и проведения дифдиагностики с грибковыми заболеваниями (например, стригущим лишаём). Без лечения такая патология может приводить к необратимой форме рубцовой алопеции.
Пиодермия гладкой кожи
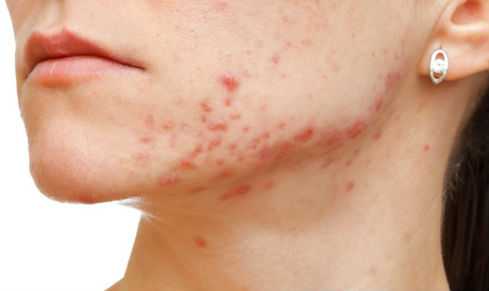
Имеет огромное множество форм проявления. Чаще виновником её развития служит бета-гемолитический стрептококкок, но не исключены и другие факторы бактериального инфицирования, к редким возбудителям относят синегнойную палочку и протей.
На гладкой коже также могут возникать различные по глубине распространения гнойные поражения.
- Стрептококковое импетиго (импетиго Фокса). Отличается высокой степенью контагиозности. Первым признаком болезни является незначительное покраснение кожи и внезапное появление тонкостенного пузыря с жидкостью — он называется «фликтена». Спустя 4-5 дней жидкость внутри фликтены становится мутной, сгущается, далее волдырь усыхает и образуется корочка, шелушение. Поражать такая форма импетиго может не только эпидермис, но и слизистые рта, носа, даже бронхов. Острую фазу воспаления зачастую сопровождает увеличение регионарных лимфатических узлов.
- Акне обыкновенное. Возникает преимущественно на лице, вследствие закупорки протоков сальных и потовых желёз. При этом попадающие внутрь поры микробы формируют локальный воспалительный процесс. Акне или угри обыкновенные (прыщи) появляются с началом функционирования апокриновых желёз, чаще всего образуются на участках лица, где усилена выработка кожного сала: в области носа, щёк, лба, подбородка.
- Щелевидное импетиго. В народе такое заболевание известно, как заеда уголков рта, но оно может возникать и на других участках организма. Этот недуг осложняется тем что, эрозия постоянно подвергается механическому растрескиванию из-за двигательной активности губ, туда попадает слюна и пища. Щелевидное импетиго имеет хроническое течение, рецидивирует в период нехватки витамина С и при ослаблении иммунитета.
- Пузырчатка новорождённых (пемфигус). Возникает у младенцев при поражении кожи стафилококком. Источником могут служить как медицинский персонал в роддоме, так и родители ребёнка. Развивается по принципу импетиго Фокса: на начальном этапе характерно появление небольших 0,5 , 0, 7 см тонкостенных фликтен, которые после вскрытия образуют эрозии без корок. Болезнь достаточно быстро распространяется по телу, может осложняться присоединением других микробов и грибов. Нередко нелеченные формы пузырчатки служат причиной развития смертельно опасного осложнения — сепсиса новорожденных.
- Лишай простой. Так же как и заеда носит сезонный характер, страдают от него в основном дети. Симптоматику — образование участка округлой формой с явными признаками шелушения и отслаивающимися чешуйками — вызывает стрептококк низкой патогенности. Характерная особенность болезни: после того как острая фаза проходит, на этом участке кожи длительное время сохраняется депигментированное пятно.
- Эктима. Пустулёзно-язвенная форма воспаления кожи, которая характеризуется достаточно глубоким поражением ткани и развитием гнойно-некротического процесса. Развивается преимущественно на нижних конечностях: голени, стопы, может появляться на ягодицах, животе. Заболевание крайне тяжёлое, сопровождается симптомами системной интоксикации: повышением температуры тела, ознобом, мышечной болью, слабостью. В отличие от других форм пиодермии, кожный покров поражается очень глубоко, с включением гиподермы, вплоть до мышечного слоя. Нередко это заболевание является одним из осложнений сахарного диабета. У детей оно развивается вследствие иммунодефицитных состояний при недоношенности.
Другие глубокие формы пиодермии: рожистое воспаление, гидраденит, фурункулёз, карбункул являются болезнями хирургического профиля и требуют, как правило, оперативного вмешательства.
Диагностика пиодермии
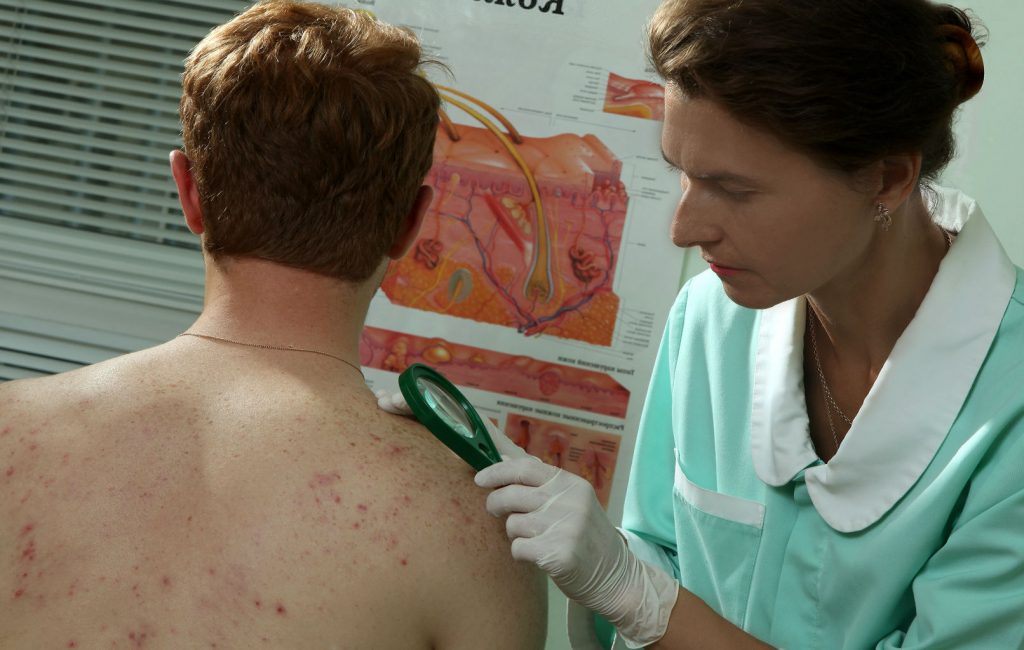
Пиодермия в любом её проявлении требует обращения к врачу. Она не только грозит системными осложнениями связанными с поражением микробами внутренних органов, но и при определённых условиях может быть угрозой для окружающих. Для того, чтобы установить диагноз и подобрать соответствующую
ситуации схему лечения необходимы следующие медицинские мероприятия:
- Визуальный осмотр с помощью дерматоскопа.
- Подробный анамнез заболевания: важны все симптомы, сопровождающие болезнь.
- Анамнез жизни: информация о хронических недугах, предшествующих началу процесса инфекционных заболеваниях, сведения о наличии аллергических реакций, лекарственной непереносимости, установленных наследственных патологиях, характеристика бытовых условий.
- Исследование при помощи лампы Вуда с целью дифференциации с трихо- и микроспорией,
- Соскоб чешуек кожи.
- Бактериальный посев гнойного содержимого на питательную среду. В ряде случаев этот метод не всегда является информативным, так как анализ выполняется в течение 10 дней (столько времени нужно чтобы подросли микроорганизмы из раны), а лечение необходимо начинать сразу и назначаются антибиотики широкого спектра действия. К тому времени, когда анализ будет готов, обычно удаётся избавиться от пиодермии, особенно, если она протекает в лёгкой поверхностной форме. Исследование выполняется для подстраховки, ведь не исключён вариант заражения особо устойчивыми видами бактерий, лечение которых требует применения узконаправленных антибиотиков.
- Анализы крови — общий и биохимия преимущественно показаны при хронических и глубоких видах пиодермии.
- Определение уровня сахара в крови проводится также при частых рецидивах болезни, особенно при глубоких гнойных воспалениях.
Пиодермию не стоит пытаться победить дома подручными средствами. Необоснованное и неправильное применение различных антибактериальных препаратов может не только не дать положительного эффекта, но и привести к появлению форм возбудителя устойчивого к большинству известных лекарств.
Как лечить пиодермию

Гнойничковые заболевания кожи нуждаются исключительно в комплексной терапии, именно тогда можно достичь положительного эффекта от лечения. Важно проводить не только наружное устранение микроба, но и восстанавливать естественную защиту организма, которая не позволит болезни вновь появиться.
Параллельно с лечением практически всегда необходимы профилактические мероприятия, которые помогут не допустить повторного заражения, а также распространения инфекции среди тех людей, с которыми заболевший состоит в тесном контакте.
Расскажем вам об общих медицинских принципах, как лечить пиодермию:
- Обработка антисептиками. Прекрасные результаты показывает местное смазывание очага спиртовыми красителями, среди которых преимущественное значение имеет фукорцин, использовать также можно йод, бриллиантовую зелень, метиленовый синий. Также используются спиртовой раствор салициловой кислоты, перекись водорода 3%, хлоргексидина биглюконат 1% водный или 0,5% спиртовой.
- На открытых участках тела и при формах пиодермии, которые сопровождаются мокнутием ран возможно использование порошков: банеоцин, стрептоцид.
- Аэрозольные формы препаратов помогают равномерно нанести вещество на область поражения бесконтактным способом. Применяются следующие виды лекарств: дексапантенол, лифузоль, триамцинолон.
- Когда присутствуют множественные очаги на коже оправдано применение мазей с антибактериальными свойствами: левомеколь, банеоцин, сульфаргин, гентамициновая мазь, 4% гелиомициновая мазь, линкомицин, аргосульфан.
- Глюкокортикостероидные наружные средства используются при крайне устойчивых к предыдущим терапевтическим мерам формах болезни. Как правило, назначаются комбинированные мази, имеющие в составе ГКС+антибиотик: Фуцидин Г, гиоксизоновая мазь, Фуцикорт, Целестодерм Г, Акридерм Г.
- Системные антибиотики назначаются при глубоких поражениях дермы, а также если имеют место симптомы общей интоксикации: лихорадка, увеличение лимфоузлов, слабость, общая интоксикация организма. Препаратами выбора являются антибактериальные средства широкого спектра действия: ципрофлоксацин, Кларитромицин, линкомицин, цефазолин, тетрациклины и др. В настоящее время, ввиду снижения эффективности и высокого риска развития общей сенсибилизации организма представители пенициллинового ряда практически не используются.
- Ограниченно и только в порядке индивидуального исключения назначаются сульфаниламиды: котримоксазол, сульфамонометаксин.
- Сложные хронические формы пиодермии лечатся в условиях стационара.
Вспомогательная терапия и профилактика пиодермии

При лечении пиодермии очень важно не только максимально быстро ускорить процесс заживления очагов болезни, но и укрепить организм в целом, а также не допустить развития симптомов на здоровых областях тела.
Для этого принимаются следующие меры:
- На время лечения больному показана строгая гигиена рук. Область ногтей рекомендуется ежедневно смазывать спиртовым раствором йода, чтобы не допустить переноса микроорганизмов при случайном прикосновении к очагу, почёсывании.
- Если на коже появляются царапины и повреждения, необходимо незамедлительно обработать их антисептиком.
- УФО кожи помогает значительно ускорить процесс выздоровления, так как обладает бактерицидными свойствами. Но эта физиотерапевтическая методика имеет ограничение: если очаг болезни располагается на шраме от старой травмы, например ожога, или в области глаз, то использовать такое лечение запрещено. В качестве профилактики заражения, бактерицидная лампа незаменима для санитарной обработки помещения.
- Иммунотерапия проводится при хронической тяжёлой пиодермии. Назначается такой метод строго по медицинским показаниям. Он включает: введение специфического стафилококкового анатоксина, антистафиллококкового гамма-глобулина или гипериммунной плазмы. Неспецифические факторы иммунитета стимулируют при помощи плазмофореза, аутогемотрансфузии, пирогенала и пр. Иммуномодуляторы применяются в виде тималина, гамма-глобулинов, синтетических лекарств: изопринозин, левамизол.
- Витаминотерапия показана при хронических формах болезни с вялым течением, для этого назначаются аскорбиновая кислота, витамины группы В.
- В период болезни важно соблюдение гипоаллергенной бессолевой диеты, питание должно быть богато витаминами,белками, углеводы следует ограничить. Категорически рекомендуется исключить алкоголь.
- Крайне важно на время болезни ограничить водные процедуры. Стафилококки и стрептококки отлично чувствуют себя во влажной среде, а расширившиеся в процессе мытья поры кожи хорошо помогают их проникновению внутрь. Помывку в бане, сауне, горячей ванне следует отложить до полного выздоровления. Разрешается ежедневная гигиена участков тела, которые в этом нуждаются: лицо, руки, половые органы.
- Обратите внимание на уборку помещения. Некоторые виды микробов могут сохраняться в пыли достаточно долгое время, поэтому необходима тщательная влажная уборка в доме с использованием дезинфицирующих растворов и проветривание.
- Следует ограничить и сократить контакты с другими людьми, использовать индивидуальные полотенца, одежду, постельные принадлежности.
- В разгар заболевания уделите внимание также своему гардеробу. Одежду необходимо стирать отдельно от вещей других членов семьи и проглаживать утюгом с двух сторон.
- Температурный режим имеет особое значение. Избегайте перегрева, излишней потливости. Тёплые влажные условия особенно радуют патогенные микроорганизмы, заставляют их быть более активными, подталкивают к ускоренному размножению.
- Важно избавиться не только от кожных форм гнойного заболевания, но и установить хронический очаг возможной инфекции, если таковой есть. Часто в этой роли выступают хронические бактериальные воспаления горла, носа, пазух. Их следует целенаправленно пролечить.
- Вторичная профилактика хронической пиодермии включает в себя регулярные осмотры у врача дерматологического профиля.
Уважаемые читатели, мы в очередной раз призываем вас ни под каким предлогом не заниматься самолечением, и в случае появления симптомов гнойного воспаления на коже обращаться за консультацией к врачу. А если по поводу заболевания пиодермия кожи у вас остались вопросы, мы можем обсудить их в комментариях к статье.
В следующий раз рассмотрим эту болезнь с точки зрения педиатрической дерматологической практики, потому что тема нашей новой публикации «Пиодермия у ребёнка: лечение».
